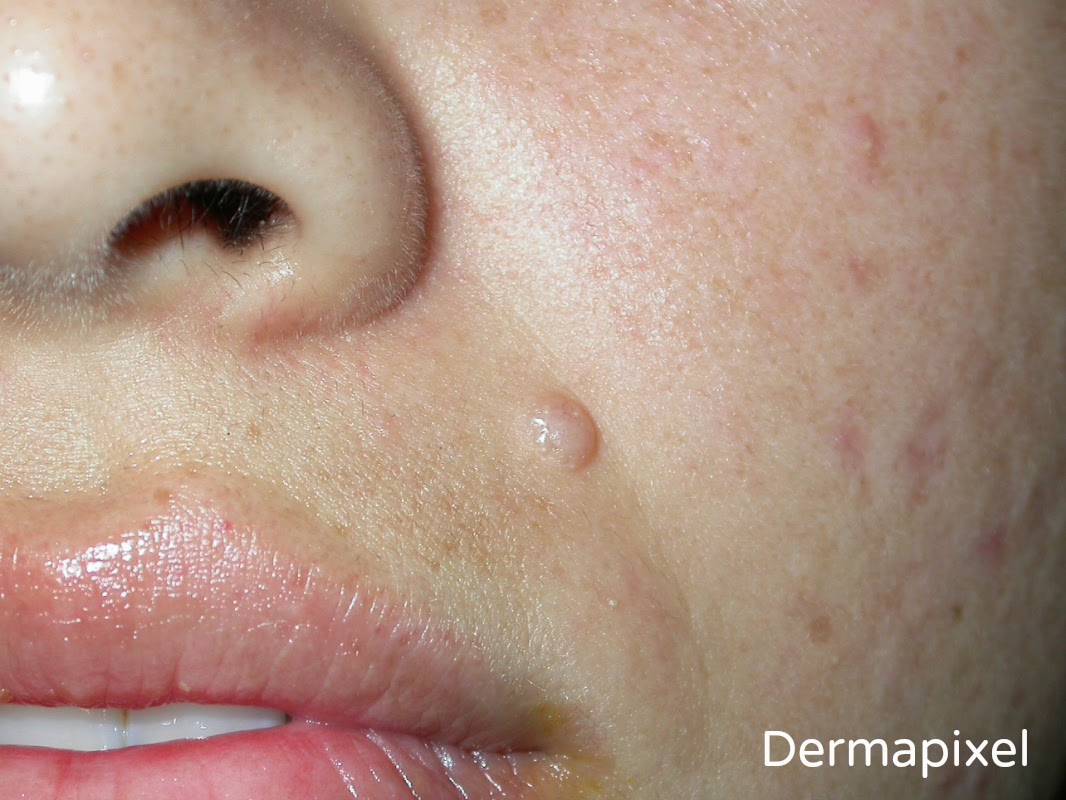
Pus no siempre es sinónimo de infección. Y las erupciones pustulosas de palmas y plantas son un grupo heterogéneo de patologías que incluyen la pustulosis palmo-plantar, la acrodermatitis continua y la acropustulosis del lactante. Y ninguna de ellas tiene una etiología infecciosa.
Daniel tenía (y tiene) una
acrodermatitis continua, enfermedad descrita por primera vez en 1888 por Radcliffe-Crocker, aunque fue por
Hallopeau, quien describió una serie de casos en 1890, a quien se le debe el nombre. Y eso que Hallopeau le daba la culpa al estafilococo. Posteriormente, diferentes médicos fueron aportando su granito de arena (Audry, Barber, Strandberg, Lever, Baker), hasta que en 1984 Pearson la describió más o menos como la conocemos ahora.
Aunque seguimos sin tener ni idea de por qué se produce, la acrodermatitis continua se considera en la actualidad una forma clínica localizada de
psoriasis pustulosa.
En realidad, la acrodermatitis continua es una entidad
poco frecuente que suele iniciarse en las puntas de uno o varios
dedos de las manos, y menos frecuentemente de los pies. Aunque su prevalencia exacta se desconoce (ya hemos dicho que es rara), es más frecuente en mujeres de mediana edad, y a veces empieza después de un traumatismo en la zona. La presencia de pústulas coalescentes en el lecho ungueal son frecuentes, y a menudo conducen a la pérdida completa de la uña (
anoniquia) o a una
onicodistrofia severa. La piel se vuelve atrófica, y la
osteítis de las falanges distales y afectación de las articulaciones interfalángicas distales es habitual en los casos avanzados. Aunque la enfermedad suele quedarse confinada a la zona original durante años, puede progresar lentamente de manera proximal y en casos más raros, puede asociarse con la forma generalizada de la enfermedad, la
psoriasis pustulosa de von Zumbusch. Las
mucosas pueden verse afectadas, en forma de glositis (
lengua geográfica), conjuntivitis o balanitis.
![]() |
| Aspecto de las lesiones antes de iniciar tratamiento con anti-TNF |
Aunque el
diagnóstico clínico es relativamente sencillo, es una patología lo suficientemente rara y que probablemente nos va a llevar a pautar tratamientos agresivos, como para que sea recomendable confirmar el diagnóstico. En primer lugar tendremos que demostrar que las pústulas son estériles realizando un
cultivo (que se aísle flora saprófita es normal). Y en muchas ocasiones puede estar indicada la realización de una
biopsia cutánea. La principal característica histopatológica de la acrodermatitis continua es una cavidad subcórnea ocupada por neutrófilos (de ahí el pus), sin necrosis epidérmica ni espongiosis. Además se aprecia un infiltrado linfohistiocitario moderado en la parte alta de la dermis con edema focal. Las lesiones más crónicas muestran una marcada atrofia de la dermis papilar y un adelgazamiento de la epidermis.
No existen pruebas específicas de laboratorio, pero en casos avanzados la
radiología simple puede estar alterada.
Las lesiones más evolucionadas son relativamente fáciles de diagnosticar, pero en cuadros más incipientes sí que tendremos que realizar un
diagnóstico diferencial con paroniquia estafilocócica, infección herpética, candidiasis, o incluso dermatofitosis. Cuando se afecta un solo dedo incluso entrarían lesiones tumorales en el diagnóstico diferencial.
La
evolución es
crónica de manera casi irremediable, con tendencia a la diseminación lenta de las lesiones en dirección proximal. La mejoría espontánea es bastante excepcional, y en cambio sí son frecuentes los episodios de reagudización con aumento de las lesiones sin causa aparente. La destrucción completa del aparato ungueal puede ser inevitable en muchos casos.
Y si el curso de esta curiosa enfermedad es crónico y recalcitrante, el
tratamiento es descorazonador, ya que no se conoce ningún fármaco capaz de inducir remisiones duraderas. Así que una vez más, de poco sirve que hagamos un brillante diagnóstico si luego no le podemos solucionar la “
papeleta” a nuestro paciente. Al ser una enfermedad poco frecuente, no busquéis ensayos clínicos aleatorizados ni nada de medicina basada en la evidencia. Las publicaciones al respecto se basan casi siempre en casos y series cortas de pacientes, aunque al considerarse como una forma de psoriasis, lógicamente la tendencia es a utilizar los mismos tratamientos.
Los
tratamientos tópicos que se utilizan habitualmente son los
corticoides tópicos potentes (incluso aplicados de forma oclusiva), los inchibidores de la calcineurina (
tacrolimus), el
calcipotriol asociado o no a betametasona, e incluso el
5-fluorouracilo (en este caso por su efecto antiproliferativo). La
fototerapia y la fotoquimioterapia (
PUVA) también pueden recomendarse en algunos casos, con resultados variables y transitorios.
Pero la principal disyuntiva que se nos planteará en estos pacientes, con lesiones recalcitrantes y muy molestas, y que sin embargo afectan a un pequeñísimo porcentaje de su superficie corporal, es si por “
tan poca cosa” está o no justificada la utilización de
terapia sistémica, con los riesgos que conlleva. La respuesta, como casi siempre, es “
depende”. A quienes estás lesiones les influyan negativamente y de manera importante en su calidad de vida, pueden estar indicados tratamientos más agresivos. Lamentablemente, en muchas ocasiones con una eficacia más que pobre, pero eso no quiere decir que no se pueda intentar. Así, podemos plantear en estos pacientes tratamiento con
metotrexato,
acitretina,
ciclosporina A. Y como toda dermatosis con presencia de neutrófilos, en ocasiones responden a
sulfonas o
colchicina. En el último escalón, y si la situación lo requiere, se puede recurrir a la terapia biológica con
anti-TNF-alfa (etanercept, adalimumab e infliximab) o
ustekinumab. También se ha descrito la respuesta en algunos casos al tratamiento con
anakinra (anti-IL-1).
![]() |
| Durante el tratamiento con anti-TNF (adalimumab). |
¿Y qué sucedió con
Daniel? Pues que se cumple aquello de que cuando hay una enfermedad que tiene tantos tratamientos, es porque en realidad ninguno va bien del todo. Aparte de los tratamientos tópicos, se intentó tratamiento con acitretina, colchicina, sulfonas y metotrexato. Todos tuvieron que suspenderse por ineficacia. Finalmente hace algo más de un año se inició tratamiento con adalimumab (podéis ver las fotos antes y durante el tratamiento al cabo de un año). Se podría valorar como un resultado más bien pobre, pero lo cierto es que ya no se forman esos lagos de pus y que el dolor ha mejorado mucho. Veremos qué sucede en un futuro…
¿Tenéis frío? Tranquilos, que hoy nos vamos a Hawái, en este impresionante Timelapse del volcán
Kilauea que en cierta manera me recuerda a los lagos de pus emergiendo bajo las uñas de nuestro paciente.
Kilauea Timelapse from
Jimmy Reynolds :: halo22 on
Vimeo.